Innledning

Rusmiddelmisbrukere har tidligere ofte blitt vurdert ut fra moralske betraktninger, og ikke sjelden har de blitt møtt med enten medlidenhet eller fordømmelse. Også helsepersonell har vært preget av dette. Leger og annet helsepersonell har vært tilbakeholdende med å avdekke rusavhengighet, da dette altså har blitt assosiert med moralsk fordømmelse og sosial utstøtning. Rus-/avhengighetsbehandling som spesialisthelsetjeneste tydeliggjør at behandlingsfokus skal være på pasientens rusmiddelavhengighet, helseproblemer og sosiale situasjon. Det er nødvendig at rusmiddelavhengighet blir avdekket med sikte på å gi pasientene nødvendig helsehjelp både for sitt avhengighetsproblem og for ulike komorbide lidelser. Komorbide lidelser kan omfatte bl.a. hepatitt, hjerte-/karlidelser, luftveislidelser, diabetes, epilepsi, bruddskader, hjerneskader, kognitiv svikt (hukommelse, eksekutive funksjoner), nevropati/polynevritt, HIV, kreft (spes. i bukspyttkjertelen, skjoldbruskkjertelen, lever, spiserøret, mage/tarm), hormonforstyrrelser og ulike former for psykiske lidelser. I tillegg utsettes noen rusmiddelmisbrukere for ulykker (brudd, sår, hodetraumer), trafikkulykker og voldsepisoder. I rus-/avhengighetsbehandling tar en utgangspunkt i at pasientene skal tilbys behandlingsopplegg som integrerer disse områdene.
På et generelt nivå er det to hovedårsaker som gjør at den enkelte begynner å drikke alkohol eller å innta andre rusmidler:
Individuelle årsaker
Rusopplevelsen (eufori og/eller avslapning) representerer en positiv opplevelse (positiv forsterkning), og/eller svekker opplevelsen av negative emosjoner og tilstander som depresjon, angst og ulike former for psykisk ”stress” (negativ forsterkning).
Sosiale årsaker
 Alkoholholdige drikker er koblet opp mot en rekke ulike sosiale situasjoner, der ulike former for alkohol anses for å inngå som en nødvendig del. Sosial læring bidrar til at den enkelte etter hvert lærer seg å like bestemte alkoholholdige drikker til ulike anledninger og til ulike typer tilbehør (matsorter, o.l.). I enkelte miljøer har også sosiale årsaker betydning for inntak av andre rusmidler (f.eks. cannabis, kokain, amfetamin). Å drikke alkohol eller innta andre rusmidler bekrefter den enkeltes gruppetilhørighet, og virker forsterkende på gruppens fellesskapsritualer. Det bekrefter også at en har tilstrekkelig styrke til å tilhøre gruppen, ved at en viser at en er villig til å utsette seg for og tåler en viss mengde alkohol eller andre rusmidler uten å miste selvkontrollen (fysisk, psykisk og sosialt). Å ikke mestre selvkontroll medfører vanligvis at en over tid blir utstøtt fra gruppen. Dette gjelder i mindre grad blant sosialt utstøtte og langtkomne/kroniske rusmiddelmisbrukere.
Alkoholholdige drikker er koblet opp mot en rekke ulike sosiale situasjoner, der ulike former for alkohol anses for å inngå som en nødvendig del. Sosial læring bidrar til at den enkelte etter hvert lærer seg å like bestemte alkoholholdige drikker til ulike anledninger og til ulike typer tilbehør (matsorter, o.l.). I enkelte miljøer har også sosiale årsaker betydning for inntak av andre rusmidler (f.eks. cannabis, kokain, amfetamin). Å drikke alkohol eller innta andre rusmidler bekrefter den enkeltes gruppetilhørighet, og virker forsterkende på gruppens fellesskapsritualer. Det bekrefter også at en har tilstrekkelig styrke til å tilhøre gruppen, ved at en viser at en er villig til å utsette seg for og tåler en viss mengde alkohol eller andre rusmidler uten å miste selvkontrollen (fysisk, psykisk og sosialt). Å ikke mestre selvkontroll medfører vanligvis at en over tid blir utstøtt fra gruppen. Dette gjelder i mindre grad blant sosialt utstøtte og langtkomne/kroniske rusmiddelmisbrukere.
I tillegg er det mange andre faktorer som bidrar: psykiske og sosiale vansker, negativt selvbilde og/eller stressituasjoner. For en del rusmidler (særlig alkohol og opiater) er etter hvert reduksjon av abstinensplagene en viktig opprettholdende faktor.
Det kan være svært vanskelig å forstå at enkelte mennesker fortsetter å ruse seg til tross for åpenbare store skadevirkninger. Dette har tidligere blitt forklart med moralsk svikt, manglende karakter eller manglende viljestyrke. Selvhjelpsorganisasjonen Anonyme Alkoholikere (AA) som oppstod på 1940 tallet i USA, forklarte alkoholisme med at enkelte mennesker har en form for intoleranse for alkohol slik at de overhodet ikke tåler å drikke. Når de først har begynt å drikke, greier de ikke å slutte. Dette samsvarer med to av kriteriene for å stille avhengighetsdiagnosen i diagnosesystemene ICD-10 og DSM IV (”tenning” og ”kontrolltap”). På 1970-tallet kom det flere psykologiske teorier som skapte behandlingsoptimisme innen fagfeltet. Teoriene omhandlet motivasjons- og kommunikasjonsprinsipper (”motivational interviewing/endringsfokusert rådgivning”) (Prochaska & DiClemente, 1986; Miller & Rollnick, 1991; Barth, Børtveit & Prescott, 2001), og prinsipper for å lære å mestre sitt alkoholinntak (”kontrollert drikking”) (Duckert, 2003). Kollektivbevegelsen som etterfulgte Hassela-kollektivet i Sverige på sytti- og åtti-tallet, viste at gjennom levefellesskap som behandlingsmetode kunne relativt unge, sosialt utslåtte narkotikamisbrukere lære seg å leve uten narkotika. De lærte seg også de sosiale ferdigheter som de på grunn av tilknytningen til narkomane ”sub-grupper”, ikke hadde tilegnet seg. Terapeutiske samfunn arbeidet med den samme målgruppen. Siden midten på 1990-tallet har forskning på nevrobiologiske årsaker til og virkninger av rusmiddelinntak vært i fokus (www.nida.nih.gov; Mørland, 2003; Nace & Tinsley, 2007; Robbins, Everitt & Nutt, 2010). Denne forskningen har vist at rusmiddelinntak fører til store endringer i hjernens funksjon under rusmiddelpåvirkningen, og kan føre til kognitive skadevirkninger etter lengre tids rusmiddelinntak. Disse relativt varige endringene i hjernens funksjon har en sterkere virkning på å opprettholde rusadferden enn den enkelte rusepisode.
Forløpet ved avhengighetsutvikling
Forløpet ved utvikling av rusmiddelavhengighet er illustrert i Tabell 1. Tabellen gir en skjematisk oversikt over ulike stadier i en ”misbrukskarriere”. Det er her tatt utgangspunkt i at utviklingen har startet i ung alder, hvilket er tilfelle for de fleste som mottar behandling for rusmiddelproblemer. For mange vil misbrukskarrieren avbrytes før det har kommet så langt som de forholdene som beskrives i fase 4. De fleste storkonsumenter av alkohol reduserer sitt forbruk på egen hånd i 30 – 40 års alderen. For blandingsmisbrukere vil de fleste trenge behandlingsinnsatser for å kunne redusere eller avbryte sitt misbruk. Ca. 1/3 av rusmiddelmisbrukerne klarer å leve relativt rusfritt etter å ha gjennomført behandlingsprogrammer. De øvrige vil fortsette sitt misbruk eller greier å redusere det til et mindre skadelig nivå (NIDA).
Tabell 1. ”Karriereutvikling” ved rusmiddelmisbruk
| Ungdom 12 -18 år 1. Utprøving av ulike rusmidler : Alkohol, legemidler, cannabis, ”partydop”, opiater, amfetamin |
Normalutvikling Henter seg inn: - med egen hjelp - med hjelp fra familie, venner, hjelpetiltak |
Tiltak :
informasjon |
|
| 2. Risikofylt rusmiddelbruk -Årsaker : Nysgjerrighet, gruppepress, selvhevdelse, opprør, ulike psykososiale vansker, selvmedikasjon, m.m |
Normalutvikling Henter seg inn: - med egen hjelp - med hjelp fra familie, venner, hjelpetiltak |
Tiltak: informasjon |
|
| Involverte instanser: Skole, helsevesen, barnevern, politi, spesialisthelse-tjenesten, AKAN, NAV |
3. Rusrelaterte skadevirkninger i alderen 15 – 35 år: Ulykker, fysiske/psykiske skader Voldsepisoder Overgrep (seksuelle/fysiske/psykiske) Avhengighetsutvikling (tempo avhengig av rusmiddel) Rusdominert livsførsel Mister utdanning Mister kontakt med familie og etablert nettverk Intox/overdoser Tilslutter seg subgrupper/ gjenger Mister kontakt med arbeidslivet Økonomiske vansker Kriminalitet |
Nødvendig med ulike behandlingstiltak, støttegrupper, m.m. | Tiltak : Primært forebyggende arbeid, Sekundært |
| Involverte instanser: Kommunal helse- og sosialtjeneste, spesialisthelse-tjenesten, NAV, politi, rettsvesen, kriminalomsorg |
4. Kronisk rusmiddelmisbruk eller -avhengighet Fysiske, kognitive og psykiske (irreversible) skadevirkninger Sosiale vansker/sosial isolasjon Soningsdommer Økonomiske vansker/ ”gjeldsslave” |
Tiltak : Behandling Omsorg |
De fleste plassene ved døgnbehandlingsinstitusjonene opptas av pasienter som har utviklet rusmiddelavhengighet.
Ulike rusmidler
Tabell 2. Oversikt over ulike rusmidler, virkning og skadevirkninger
| Rusmiddel | Virkning | Skadevirkninger |
| Alkohol | Først oppkvikkende (eufori) deretter beroligende, søvndyssende og bedøvende virkning. | Skader de fleste celler og organer i kroppen. Kan føre til alvorlige fysiske og psykiske sykdommer og skader. |
| Opioider Heroin, Morfin, Metadon, Subutex, Dolcontin, Ketogan, Paralgin Forte |
Gir følelse av intenst velbehag, smertelindrende. | Rask avhengighetsutvikling, kraftige abstinenssymptomer, ved overdose pustestans. Muskel- og nerveskader. |
| Sentralstimulerende Amfetamin, Kokain, Metamfetamin |
Gir følelse av oppstemthet, selvtillit og årvåkenhet. Blir nærmest hyperaktiv. Tar vekk sultfølelse. | Tapper kroppen for krefter, kan føre til paranoia, aggressivitet, hallusinasjoner. |
| Cannabis Marihuana, Hasj, Hasjolje |
Hallusinogen (forsterker sanseinntrykkene). Fører først til oppstemthet og siden beroligende. En viss angst og depresjonsdempende effekt. Blir ofte brukt som sovemiddel av misbrukere. |
Lagrer seg i fettvevet og virker over lang tid. Hasjmisbrukere har ofte vansker med døgnrytme og søvn. Kan føre til angstanfall, depresjon, vrangforestillinger, psykoser, kreft og bronkitt. |
| Hallusinogener LSD, Ketamin, ulike sopper |
Fremkaller hallusinasjoner. | Kan gi skremmende hallusinasjoner, kan forårsake psykose. ”Flashbacks” kan forekomme over lang tid. |
| Benzodiazepiner Rohypnol, Valium, Vival, Stesolid, Sobril, Flunipam, Xanor, m.fl. |
Beroligende, angstdempende og muskelavslappende. Ved høyere doser gir det oppstemthet. Fjerner hemninger på godt og vondt, mange gjør ting de ellers ikke ville gjort. | Nedsatt sosial fungering. Lang abstinenstid med angstlignende symptomer. Kan medføre nerveskader og psykoser. |
| Ecstasy | Gir både sentralstimulerende og hallusinogen effekt. | Kan forårsake angst, depresjon og forvirringstilstander. Skader hjernens serotoninsystem. |
| GHB (Gammahydroksybutyrat) | Effekt mest lik alkohol og benzodiasepiner, oppstemthet og dempende effekt. |
Kan ved overdose føre til koma og død (motgift finnes ikke). |
Ulike brukergrupper
 Fremdeles er det alkohol som er det foretrukne rusmidlet i Norge. I en samfunnsmessig sammenheng er alkohol det mest utbredte, og det rusmidlet som medfører størst samfunnsmessige problemer og omkostninger. En kan gå ut fra at de som oppsøker behandlingstjenester i tillegg til misbruksproblemene, har omfattende helsemessige og psykososiale vansker. Både på et samfunnsmessig, familiært og individuelt plan kan behandling av rusmiddelproblemer føre til reduksjon av skadevirkninger, og gi mulighet til betydelig bedret livskvalitet for alle parter som har vært berørt av rusproblemene.
Fremdeles er det alkohol som er det foretrukne rusmidlet i Norge. I en samfunnsmessig sammenheng er alkohol det mest utbredte, og det rusmidlet som medfører størst samfunnsmessige problemer og omkostninger. En kan gå ut fra at de som oppsøker behandlingstjenester i tillegg til misbruksproblemene, har omfattende helsemessige og psykososiale vansker. Både på et samfunnsmessig, familiært og individuelt plan kan behandling av rusmiddelproblemer føre til reduksjon av skadevirkninger, og gi mulighet til betydelig bedret livskvalitet for alle parter som har vært berørt av rusproblemene.
SIFA gjennomførte i 1995 en undersøkelse av stoffmisbrukere ved 14 behandlingstiltak i Oslo (Arner m.fl., 1995). En kan utgå fra at hovedfunnene her er representative for innlagte rusmiddelmisbrukere ved institusjonene også andre steder i landet. Gjennomsnittsalderen for menn i utvalget var 29 år mens den var 27 år for kvinnene.
Undersøkelsen omfattet bl.a. gjennomsnittlig debutalder for ulike rusmidler :
Tobakk – 11 ½ år, alkohol og evt. løsemidler – 13 år, cannabis – 14 år, beroligende medikamenter – 16 år, opiater og hallusinogener – 17 ½ år. Gjennomsnittsalder for regelmessig bruk av tobakk var 13 år, alkohol og cannabis 15 ½ år.
75 % av klientene hadde vært domfelt for brudd på narkotikalovgivningen og/eller for andre lovbrudd. Halvparten av klientene hadde to eller flere dommer og hadde sittet i fengsel.
40 % av klientene hadde vært innlagt på sykehus p.g.a. overdose. 37 % av mennene og 45 % av kvinnene hadde forsøkt å ta sitt eget liv.
Når det gjelder klientenes familiebakgrunn hadde 39 % foreldre som hadde flyttet fra hverandre før klienten var 16 år. 28 % hadde vært plassert utenfor foreldrenes omsorg i mer enn ett år. 38 % av klientenes fedre hadde selv hatt problematisk forhold til alkohol. 9 % av fedrene og 20 % av mødrene hadde vært i psykiatrisk behandling.
75 % av klientene hadde gjennomført grunnskolen uten spesielle vansker. 19 % hadde hatt spesialundervisning, og 9 % hadde ikke fullført grunnskolen. Halvparten av klientene rapporterte at de mistrivdes i skolen, noe som var relatert til egne adferdsvansker. 50 % hadde ingen utdanning ut over grunnskolen.
Noe i overkant av 35 % av klientene levde i forhold med fast partner. Av partnerne til de mannlige klientene hadde 64 % egne rusproblemer, mens 89 % av partnerne til de kvinnelige klientene hadde slike problemer.
I en omfattende etterundersøkelse av klienter innlagt ved Tyrilikollektivet bekreftes ovenstående funn (Tjersland, 1995). I tillegg er det grunn til å merke seg at 40 % hadde vært utsatt for mobbing på skolen, 40 % hadde vært utsatt for fysisk avstraffelse i familien og 60 % hadde vært utsatt for seksuelle overgrep.
En kan konkludere med at stoffmisbrukerne har tidlig kommet i konflikt med utdannelsessamfunnet, og at de har svært liten tilpasning til arbeidslivet. De lever i subkulturer preget av rus, helseskader, sosial nød og kriminalitet. Pasientene ved behandlingsinstitusjonene er de siste 10 år er preget av de blir ”yngre og tyngre”.
Til nå har behandlingstiltakene vært lite innrettet på å ivareta nevrologiske lidelser hos pasientene. Det har bl.a. vist seg at mange opiat- og amfetaminsmisbrukere har udiagnostisert ADHD.
En stor gruppe rusmiddelmisbrukere får ikke nødvendig sosialhjelp og helsehjelp. Dette skyldes delvis at mange rusmiddelbrukere ikke har utviklet tilstrekkelig samfunnsmessig kompetanse slik at de kan nyttiggjøre seg disse tjenestene, delvis er mange i perioder så forkomne at de ikke greier å oppsøke relevante offentlige tjenester. Det er også framkommet at mange rusmiddelmisbrukere opplever å bli avvist av ansatte ved helse- og sosialtjenesten.
Menn med rusproblem
 Rus(mis)bruk er i tillegg til selve rusopplevelsen for mange menn, viktig for å bli integrert i bestemte sosiale grupper. Rusmiddelbruk forbindes med fellesskap, prestasjoner og dristige handlinger eller opplevelser. Uten selv å ruse seg, er det vanskelig å opprettholde gruppemedlemskap i sosiale grupper der rusmiddelbruk inngår som del av den sosiale samhandlingen. En del menn opplever og/eller utøver volds-, overgreps- og andre kriminelle handlinger i ruspåvirket tilstand (Fekjær, 1987).
Rus(mis)bruk er i tillegg til selve rusopplevelsen for mange menn, viktig for å bli integrert i bestemte sosiale grupper. Rusmiddelbruk forbindes med fellesskap, prestasjoner og dristige handlinger eller opplevelser. Uten selv å ruse seg, er det vanskelig å opprettholde gruppemedlemskap i sosiale grupper der rusmiddelbruk inngår som del av den sosiale samhandlingen. En del menn opplever og/eller utøver volds-, overgreps- og andre kriminelle handlinger i ruspåvirket tilstand (Fekjær, 1987).
Anslagsvis utgjør menn som på ett eller annet tidspunkt har utviklet en kronisk alkoholavhengighet, 10 - 15 % av alle menn. Det tilsvarende tall for kvinner anslås til å være 3 – 5 %.
Flertallet av de innlagte på behandlingsinstitusjonene utgjøres av menn, ofte er 2/3 menn. Totalt for alle typer behandlingstiltak utgjør menn 70 % av klientgruppen (Taksdal, 1997). En del behandlingstiltak, spesielt ruspoliklinikker, rapporterer om en høyere kvinneandel.
Kvinner med rusproblem
Kvinners alkoholkonsum i de siste tjue årene vært i til dels dramatisk endring i vårt samfunn. Det gjelder både forbruksmønster og omfang. Blant unge jenter i alderen 15 – 20 år har det gjennomsnittlige årlige forbruket av alkohol siden begynnelsen av 90-tallet økt fra 2 til 4 liter ren alkohol. Kvinner drikker oftere enn tidligere, i flere sosiale sammenhenger og drikker mer hver gang de drikker.
Jenters rusmisbruk var tidligere knyttet til samvær og/eller parforhold med (eldre) gutter. Det er en utvikling mot at jenter bruker rusmidler uavhengig av gutter og rekrutterer andre jenter inn i misbruksmiljøer (Pettersen, 2000).
Blant rusmiddelmisbrukende kvinner er sårbarhet et felles tema. De yngre kvinnene bruker oftere narkotika, mens de eldre kvinnene oftere bruker alkohol og/eller piller. Yrkesaktive kvinner drikker mer enn hjemmearbeidende. Hos yrkesaktive kvinner er det en sammenheng mellom alkoholmisbruk og jobb med lav innflytelse i mannsyrker, jobb i kvinnelig omsorgsyrker og ulykkelige ekteskap. Kvinner i lederposisjoner drikker mer og oftere enn kvinner uten lederansvar (AKAN). Kvinner med rusproblemer ser ut til å ha svakere relasjoner til sine mødre og venninner enn andre kvinner. Mange har svak hverdagskompetanse (husarbeid, forholde seg til ektefelle/samboer, følge opp barn, skape positive fellesopplevelser, o.l.). I parforhold har kvinnens rusmisbruk sammenheng med mannens misbruk (type rusmiddel, frekvens, omfang, o.l.) (Taksdal, 1997).
Kvinner tåler generelt rusmidler dårligere enn menn, misbruk fører til raskere sosialt, psykisk og fysisk forfall. Rusmiddelmisbruk medfører sterkere grad av sosial stigmatisering for kvinner enn for menn. Kvinner med barn som henvender seg til hjelpeapparatet, risikerer at barnevernet griper inn overfor barna. Kvinnelige misbrukere har dårligere støttende nettverk enn mannlige, de trenger derfor å prioriteres i behandlingsapparatet. Fremste prediktive faktor for rusmiddelmisbruk hos kvinner er seksuell mishandling (spesielt incest). Kvinner søker ikke behandling primært for sine rusproblem, men for angst/depresjon. De fleste kvinner med rusproblem er ikke utagerende, men innadvendte. For disse problemene får de ofte medikamentell behandling (benzodiazepiner). Kvinner utvikler derfor oftere medikamentavhengighet enn menn.
Kvinner med rusproblem har ofte mye tapsproblematikk. Kvinnespesifikke problemer i rusmiddelbehandling : tapsopplevelser (mistet barn enten ved aborter og/eller barnevernvedtak), fysiske og eller/seksuelle overgrep som barn og/eller voksen, lav selvfølelse, ulike fysiske plager (Taksdal, 1997). I tillegg kommer psykiske vansker (angst/depresjon). En undersøkelse blant kvinner innlagt ved Hjellestadklinikken viste at 50 % av de kvinnelige klientene hadde forsøkt å ta sitt liv (Lossius, 2002).
I behandling står styrking av kvinners evne til å mestre relasjoner, styrking av selvbilde, evne til grensesetting og større selvstendighet sentralt.
Medikamentavhengighet
Misbruk av medikamenter inngår ofte som del av blandingsmisbruk. Dette gjelder både blant yngre misbrukere og ved tyngre narkotikamisbruk. Medikamentavhengighet kan også utvikles som et primært misbruksproblem. Dette omhandler legalt forskrevne medikamenter som gis til pasienter med smertelidelser, søvnvansker, angst eller depresjon. Ettersom det er flest kvinner som mottar medikamenter for disse problemene, er også medikamentmisbruk mest utbredt blant kvinner. Avhengigheten utvikles gjennom en gradvis prosess der pasienten ikke forstår konsekvensene av problemet før disse melder seg med full tyngde (bl.a. abstinensproblemer og toleranseøkning). Dette skyldes bl.a. at misbruksproblemet er vanskelig å oppdage for andre. Inntak av medikamenter gir ikke lukt, og brukeren har ikke noen påfallende adferd. Unntatt for helsepersonell som stjeler medikamenter på jobben, har ikke medikamentavhengige noe særlig press fra andre til å gjøre noe med sitt misbruk. Medikamentavhengige identifiserer seg ikke som rusmiddelmisbrukere, og vil i mange tilfelle vegre seg for å søke behandling for sitt rusproblem.
Ungdom med rusproblemer
Blant ungdom er blandingsmisbruk det mest karakteristiske. Utprøving av alkohol skjer fra 13-14 års alderen, mens utprøving av rusmidler som hasj, amfetamin og medikamenter starter i 15-16-årsalderen. Det er en liberal holdning overfor bruk av illegale rusmidler i ungdomsmiljøene. De fleste ungdomsmiljøer har en sperre mot injisering av rusmidler. Utprøving og høyt konsum av rusmidler ser ut til å skje uavhengig av sosial bakgrunn og individuelle egenskaper. Høyt forbruk av rusmidler er fremdeles mest utbredt blant gutter, men er i sterk vekst blant jenter. De fleste får rusmiddelbruken inn i kontrollerte former i løpet av 20-års alderen. De fleste som utvikler rusmiddelavhengighet starter tidlig, har hatt problemer i familien og oppvekstmiljøet og har store psykososiale problemer. Til tross for at mange av disse har vært kjent av hjelpeapparatet fra tidlig ungdomsalder, får de sjelden hjelp med sine rusmiddelproblemer før misbruket er stabilt etablert og de selv er godt opp i 20-årene (Pettersen, 2000).
 Undersøkelser viser at det har vært en klar økning i bruk av ulike rusmidler på slutten av 90-tallet. Det har ifølge Statens institutt for rusmiddelforskning skjedd en dramatisk økning av i alkoholforbruk blant ungdom. I løpet av 90-tallet har det gjennomsnittlige årlige forbruket blitt fordoblet (fra 2 til 4 liter ren alkohol) blant jenter i alderen 15 – 20 år, mens det blant gutter har økt med
Undersøkelser viser at det har vært en klar økning i bruk av ulike rusmidler på slutten av 90-tallet. Det har ifølge Statens institutt for rusmiddelforskning skjedd en dramatisk økning av i alkoholforbruk blant ungdom. I løpet av 90-tallet har det gjennomsnittlige årlige forbruket blitt fordoblet (fra 2 til 4 liter ren alkohol) blant jenter i alderen 15 – 20 år, mens det blant gutter har økt med
50 % (fra 4 til 6 liter). Økningen ser etter dette ut til å ha stabilisert seg.
Foreløpig synes brukere av ”partydop” å utgjøre en liten del av pasientene i hjelpeapparatet. Det forkommer, men er lite utbredt. Det ser ut til å være liten sammenheng med omtale i media og reell utbredelse i samfunnet. De ungdommene som har oppsøkt behandlingstiltakene, har brukt ecstasy over en 2-3 års periode i blanding med amfetamin, hasj, LSD og benzodiasepiner. De var forvirret, deprimert og hadde opplevd sterke angstanfall. Noen opplevde seg som paranoide og hadde hatt psykoselignende opplevelser. I forhold til andre narkotikamisbrukere er denne gruppen eldre når de starter opp med misbruket, og har således større sosial integrasjon og har mindre psykososiale problemer. De siste årene rapporterer noen behandlingsinstitusjoner om økende bruk av GHB.
De største faremomentene for ungdom er i tillegg til å utvikle rusmiddelavhengighet, ulykker, slagsmål, voldsepisoder, uønskede seksuelle tilnærminger eller voldtekt, intox, overdoser. I tillegg står enkelte ungdommer i fare for å knytte seg til anti-sosiale subgrupper (gjengtilhørighet) med tilhørende kriminalitet. Gjennom tilknytning til rusmiljøer har de unngått den vanlige sosialiseringsprosessen, som unge mennesker er forutsatt å gjennomgå i ethvert samfunn. For mange har dette ført til irreversible mangler og skader. Sentrale personlighetsmessige egenskaper og sosiale ferdigheter er ikke utviklet eller tilegnet på de alderstrinn der dette skulle ha vært lært. Enkelte har således kommet så langt bakpå i forhold til sin egen utvikling, at muligheten for å tilegne seg dette i voksen alder må anses som tapt. Regelmessig rusmiddelinntak i ungdomsårene kan dessuten svekke den biologiske utviklingen av hjernen, slik at noen utvikler permanente kognitive skadevirkninger. Ungdom som over tid har levd i rusmiljøer, må altså lære seg å skape en meningsfylt tilværelse uten rusmidler, men også uten mulighet til å nyttiggjøre seg mange av samfunnets ”fellesgoder” som utdanning, arbeidssituasjon med utviklingsmuligheter, god økonomi, mulighet til ferie/fritidsinteresser, stabilt familieliv, m.m. Betydningen av å begrense ungdoms rusmisbruk og tilknytning til rusmiljøer kan vanskelig overvurderes. For altfor mange legges det i løpet av ungdomstiden grunnlag for en voksentilværelse med betydelig redusert livskvalitet.
Personer med psykiske vansker
Rusmiddelmisbruk kan ha sammenheng med psykiske lidelser på to ulike måter :
- mennesker med psykiske vansker (spesielt kvinner) kan bruke rusmidler som selvmedikasjon mot sine psykiske plager(f.eks. angst eller depresjon)
- langvarig rusmiddelmisbruk kan føre til psykiske vansker (f.eks. hukommelsestap, angst, depresjon, paranoide tilstander, psykotiske tilstander)
Mennesker som oppsøker hjelpeapparatet for sine rusmiddelproblemer har svært ofte tilknyttede psykiske vansker. Ved behandlingsinstitusjonene blir ofte alvorlige psykiske lidelser avdekket etter at klienten har vært edru en tid. I behandling av rusmiddelproblemer må det i mange tilfelle tilrettelegges for at det også arbeides med psykiske og sosiale vansker (individuell plan).
Statens helsetilsyn (2000) har klassifisert gruppen pasienter med ”dobbeltdiagnose” på følgende måte:
- De sårbare: personer med alvorlige psykiske lidelser som schizofreni, affektive eller akutte/kroniske psykoser. Innbefatter også personer med personlighetsforstyrrelser, angst, depresjon eller spiseforstyrrelser.
- De utagerende: personer med dyssosiale og emosjonelt ustabile personlighetsforstyrrelser.
- Kognitiv svikt: personer som er lett psykisk utviklingshemmet, har ADHD diagnose eller kognitiv svikt som følge av rusmiddelmisbruk.
Ved tyngre misbruksproblem i kombinasjon med psykiske og sosiale vansker er det bedre resultater med sammensatte behandlingstiltak (rus-/avhengighetsbehandling, sosialtjenesten, psykiatri, o.a.). ”Hvis den psykiatriske problematikken kartlegges og behandlingsopplegget utformes i samsvar med den, er det store sjanser for at prognosen bedres.” (Ravndal, s. 71, 1996). Dobbeldiagnosepasientene har større nytte av integrert behandling (rusbehandling/psykiatri) enn av organisatorisk oppdelt behandling (SBU, 2000). I Norge er det psykisk helsevern som har behandlingsansvaret for behandling av denne sammensatte problematikken (St.m. 25, 1997, Veileder for henvisning til TSB, 2007).
Opiatmisbrukere som mottar legemiddelassistert rehabilitering (LAR)
Legemiddelassistert rehabilitering er et tiltak for langtkomne opiatmisbrukere. Pasientene er kjennetegnet ved opiatavhengighet (primært heroin). I tillegg til ulike former for psykososiale oppfølgingstiltak, mottar pasientene daglige doser med Metadon/Subutex/Suboxone. Metadon/Subutex/Suboxone er opioider som ikke gir rusopplevelsen, og som blokkerer for rusopplevelsen hvis brukeren fortsetter misbruket av opiater. Hensikten med behandlingen er å stabilisere pasientens livssituasjon, redusere behovet for vinningsforbrytelser og bedre helsetilstanden (bl.a. smittefaren ved sprøytebruk). Det har vært forutsatt at pasienten skal motta og delta i andre rehabiliteringstiltak for å bedre sin sosiale situasjon. Det er dokumentert at behandlingen gir gode resultater i forhold til å redusere pasientenes opiatmisbruk, men mange utvikler et betydelig ”sidemisbruk”, dvs. regelmessig misbruk av andre rusmidler. Det er et tankekors at Metadon har stort sett samme innvirkning på hjernefunksjoner som opiater og andre rusmidler.
Retningslinjene og metodikken har blitt endret underveis. Endringene omfatter misbrukernes alder, misbrukets lengde, administrasjon/utdeling av legemidlene, m.m. Tidligere ble det meste av oppfølgingen gjennomført av spesialisttiltak, nå er det meste lagt ut til den kommunale helse- og sosialtjenesten (Helsedirektoratet, 2010).
Avhengighetsutvikling
I dette avsnittet skal vi se på ulike faktorer som innvirker på utvikling av rusmiddelavhengighet. Utvikling av rusavhengighet skjer på grunnlag av arvbarhet (genotype) og inntak av rusmidler (fenotype). Hjernen til ulike mennesker er i ulik grad programmert (arvbarhet) til å oppfatte rusopplevelser som noe spesielt behagelig og viktig. Det er anslått (NIDA) at arvbarhet står for 40 til 60 prosent av individets sårbarhet i forhold til å utvikle rusmiddelavhengighet. Mennesker med psykiske lidelser og en historie og/eller livssituasjon preget av sosiale belastninger, har en forhøyet sårbarhet for å utvikle rusmiddelavhengighet. Det er fire faktorer som på ulike måter innvirker på avhengighetsutviklingen:
Figur 1
| Forbruksmønster | Individuelle Sårbarhetsfaktorer |
Nevrobiologiske faktor | Skadevirkninger |
|
Utprøving Regelmsessig forbruk Storkonsument Kontrolltap |
Alder Traumatiske opplevelser Sosial situasjon/ Kjønn Etnisitet Psykisk helse/kognitiv Sosiale ferdigheter |
Belønningssløyfen Redusert produksjon av dopamin medfører Redusert evne til vurdering av konsekvensene av rusadferden (svekkelse av kognitive funksjoner i prefrontal cortex) |
Ulykker/traumer Helseskader (fysiske/psykiske) Sosiale skader (familie/nettverk, utdanning, Jobb/inntekt, bolig) |
Avhengighetsutviklingen har først og fremst med arvbarhet og utvikling av ”wanting”-reaksjonen å gjøre .
Forbruksmønster har mest med sosial tilhørighet, sosiale koder og ”liking” å gjøre.
Individuelle sårbarhetsfaktorer påvirker individets evne til å regulere rusmiddelinntaket både før og etter at avhengigheten er etablert.
De nevrobiologiske faktorene er i hovedsak knyttet til etablering av ”belønningssløyfen” i det mesolimbiske området og reduksjon av individets vurderingsevne som følge av skader i prefrontal cortex.
Skadevirkninger kan oppstå når som helst i utviklingen i et forbruksmønster. Skader kan skje hos en lavfrekvent bruker, men ved episoder med høyt konsum. Skadevirkninger kan også utvikles ved langvarig (relativt) høyt konsum.
Rusmiddelavhengighet er i diagnosesystemet ICD-10 definert som: ”Spektrum av fysiologiske, atferdsmessige og kognitive fenomener der bruken av en substans eller substansklasse får en mye høyere prioritet for en gitt person enn annen atferd som tidligere var av stor verdi. Et typisk beskrivende kjennetegn ved avhengighetssyndromet er behovet (ofte sterkt eller uimotståelig) for psykoaktive stoffer som kan være medisinsk foreskrevet eller ikke. Det kan synes som om gjenopptak av substansbruken etter en avholdsperiode fører til raskere utvikling av andre symptomer ved syndromet enn tilfellet er for ikke-avhengige personer.” Avhengighetsdiagnosen skal bare stilles dersom tre eller flere av følgende kriterier har inntruffet samtidig i løpet av det siste året:
sterk lyst eller følelse av tvang til å innta rusmidlet (-ene)
problemer med å kontrollere rusmiddelinntaket
fysiologisk abstinenstilstand når rusmiddelbruken har opphørt eller er redusert
toleranseutvikling, slik at økte substansdoser er nødvendig for å oppnå den samme effekten som lavere doser tidligere ga
økende likegyldighet overfor andre gleder eller interesser
bruken opprettholdes til tross for åpenbare tegn på skadelige konsekvenser
Rusmiddelavhengighet slik den framstilles i denne artikkelen, omhandler ikke rusmiddelmisbruk som er etablert og opprettholdt som en sosialt betinget ”uvane” (storkonsumenter/”problemdrikkere”). Rusmiddelavhengighet er utviklet og opprettholdes av en rekke ulike og samvirkende faktorer fra nevrologiske hjerneprosesser til ulike sosiale faktorer.
Rusmiddelinntak kan føre til avhengighetsutvikling på ethvert alderstrinn, men ungdom har en forhøyet sårbarhet i forhold til å utvikle avhengighet. Ettersom hjernen ikke er fullt utviklet, er ungdom i faresonen for å foreta skadelige valg, bl.a. i forhold til utprøving av rusmidler. Unges rusmiddelinntak kan dessuten påvirke utviklingen av hjernestrukturene. I ungdomstiden er prefrontal cortex fremdeles under utvikling, og regelmessig rusmiddelinntak kan få konsekvenser for utvikling av funksjonene som er knyttet til dette området.
Sensitiseringsteorien hevder at de biologiske prosessene som påvirker ”wanting” (motivasjon, betydning) og ”liking” (belønning) utvikler seg motsatt av hverandre. Desto oftere og flere ganger bruken av rusmidler pågår, jo sterkere blir motivasjonen til å fortsette. Mens toleranse svekkes ganske fort, svekkes sensitisering veldig sakte. Det betyr at om noen har vært rusmiddelfri kanskje i mange måneder eller år, så vil ett enkelt inntak av et rusmiddel kunne føre til en veldig sterk trang til å gjenoppta bruken. Dette kan være med på å forklare tilbakefall som ellers kan virke helt uforklarlige. Når ”wanting” reaksjonen først er etablert blir den aldri helt utslokket, slik at den russøkende adferden raskt kan reetableres ved ny eksponering for rusmidler. Assosiasjonslæring (betinging) medvirker til at miljøfaktorer bidrar til å utløse ”wanting” reaksjonen.
Dopamin-systemet – ”belønningssenteret” i hjernen
Alle mennesker er utstyrt med bestemte grunnleggende biologiske og sosiale behov som er nødvendige å ivareta for artens overlevelse. Disse består bl.a. av:
- sult
- tørst (ikke-alkoholholdig drikke)
- fysiske aktiviteter
- seksuelle aktiviteter
- omsorg for andre (spesielt barn)
- forelskelse/kjærlighet
- sosial bekreftelse/tilknytning/tilhørighet
- mestringsopplevelser
Når et individ gjennomfører adferd som ivaretar disse funksjonene utløses transmittersubstanser, spesielt dopamin i ”belønningssenteret”, dvs. det mesolimbiske området i hjernen. Frigjøring av store mengder av og blokkering av gjenopptak av dopamin i ”belønningssenteret” i hjernen, utgjør det nevrologiske grunnlaget også for rusopplevelser. Dopaminet gir individet en kraftig positiv opplevelse (eufori). Årsaken til denne kraftige reaksjonen er at i det mesolimbiske området finnes det på hjernecellene (nevronene) mottakerstasjoner (reseptorer) for de fleste kjente rusgifter, som f.eks. opiater, alkohol, cannabis, extacy og kokain. Disse reseptorene har en mer eller mindre direkte innflytelse på overføringen av signalsubstanser (nevrotransmisjonen) i området. Det mesolimbiske området består bl.a. av nucleus accumbens og det ventraltegmentale området (VTA), og har som oppgave å registrere og huske viktige hendelser slik at vi gjentar adferden som er knyttet til disse opplevelsene. Dette fører til to fenomener som foregår samtidig, men uavhengig av hverandre: ”Liking” – er den positive dopaminbaserte opplevelsen, dvs. at individet opplever påvirkningen som en belønning (eufori). ”Wanting” – en forsterkning av motivasjon for adferden ved at den positive opplevelsen registreres i amygdala, og ved at prefrontal cortex gir tilbakemelding om ønske om å gjenta denne opplevelsen. Ut fra et avhengighetssynspunkt er ”wanting” den viktigste av disse. Økningen av motivasjon ser ut til å skje relativt uavhengig av om individet synes at den enkelte rusmiddelpåvirkning er god eller ikke . Faktisk kan det være slik at ”liking”-reaksjonen kan være relativt svak (som f.eks. tobakk og kaffe) og allikevel kan det utvikles en sterk ”wanting”-reaksjon.
Dopamin-systemet er avgrenset til tre områder i hjernen:
- Nigrostriatalsystemet – er involvert i innlæring av kompliserte handlinger, f.eks. bilkjøring
- Det mesolimbiske system – innvirker på innlæring og gjennomføring av handlinger som er en respons på bestemte stimuli (motivasjon).
- Det mesokortikale system – innvirker på oppmerksomhet og korttidshukommelse
Dopamin påvirker altså bare avgrensede områder i hjernen (bl.a. ”belønningssenteret”) i motsetning til andre nevrotransmittere som påvirker mesteparten av hjernen (f.eks. serotonin og norandrenalin) (Di Chiara, 1997). Dopamin som nevromodulator påvirker nervecellenes mottagelighet for andre nevrotransmittere, spesielt glutamat, men muligens også endogene opioider (endorfiner).
Nucleus accumbens (NAc)spiller en avgjørende rolle i dopaminsystemet. NAc er delt i to: ”skallet” og ”kjernen”. ”Skallet” er integrert med den utvidede amygdala som bl.a. påvirker følelsesbetonte handlinger (motivasjon). ”Kjernen” er integrert i det stratio-pallidale systemet som innvirker på utførelse av motoriske handlinger. NAc er altså involvert i innlæring og hukommelse og i koordinering av motorikk, spesielt når disse involverer følelsesreaksjoner.
Dopamin-systemet har innvirkning både på individets oppmerksomhet på bestemte stimuli (”appetittvekkere”) og inntak av produkter som påvirker organismen. Dette påvirker i neste omgang individets villighet til å oppsøke slike stimuli og produkter (forsterkning). Matinntak og fordøyelse påvirker dopamin-omsetningen i ”skallet” NAc. Det samme gjør alkoholinntak, men alkohol påvirker også produksjonen av dopamin direkte. Det fører til at det ved alkoholinntak utløses to ”bølger” av dopamin i hjernen. Dette virker som en sterk forsterkning av drikkeadferden og på motivasjonen til å oppsøke og drikke alkohol (”craving”). Stimuli som er knyttet til inntak av alkohol, stimulerer trangen til å oppsøke og drikke alkohol (klassisk betinging). Dette gjør at andre naturlige forsterkere får svakere innvirkning på individets motivasjonssystem enn alkohol.
Enkelte rusmidler har en sterkere virkning på ”belønningssenteret” enn andre ikke-toksiske stimuli som f.eks. mat, drikke, sosial interaksjon og sex. Dette medfører at ”wanting” etter nye rusmiddelinntak blir mye sterkere enn motivasjonen for å oppsøke andre naturlige belønninger. Rusmiddelbruk skader dessuten kontrollfunksjonen (”realitetstesting”) som finnes i prefrontal cortex, slik at den som ruser seg mister evnen til å realistisk vurdere skadevirkningene av sin rusadferd, og til å ta de nødvendige forholdsregler for unngå disse skadevirkningene. CT-scanning (pet-scanning) av bl.a. prefrontal cortex viser endringer etter rusmiddelinntak i de områdene som er involvert i forbindelse med vurderinger, beslutningstaking, læring, hukommelse og adferdsregulering.
Avhengighet kan i dette perspektivet defineres som en kronisk, tilbakevendende hjernesykdom som er karakterisert ved tvangsmessig bruk av rusmidler til tross for åpenbare skadelige konsekvenser. Avhengighet anses for å være en hjernesykdom fordi rusmidlene forandrer hjernens funksjon, både struktur og funksjoner endres. De positive sidene ved rusopplevelsen blir overlært på bekostning av hukommelse av andre positive og viktige opplevelser, og på tross av omfattende skadevirkninger (NIDA).
Prefrontal cortex – vurderingsevne og adferdsregulering
Prefrontal cortex er forbundet med de fornufts- og erfaringsbaserte valgene vi gjør på ulike livsområder (eksekutivfunksjoner). Prefrontal cortex gjør oss i stand til å vurdere ulike situasjoner, foreta fornuftige valg, behovsregulering og adferdsregulering for å ivareta ulike behov og ønsker. Gjentatt rusing fører til nedsatt kontrollfunksjon (manglende ”realitetstesting”). Bl.a. har dyreforsøk vist at den adferdsregulering som ligger i frontal cortex overfor å iverksette skadelig adferd, blir mindre under rusmiddelpåvirkning. Rusmiddelpåvirkede individer er impulsive, dvs. at de ønsker en her-og-nå belønning framfor å utsette behovstilfredsstillelse til senere.
Skjematisk kan forholdet mellom belønningssenteret og adferdsregulering framstilles slik:
Figur 2
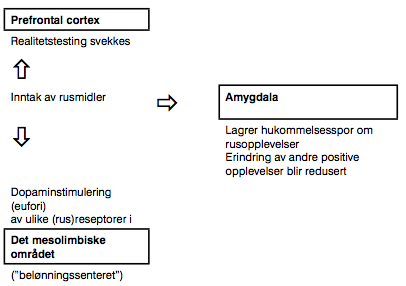
Figuren viser at rusmiddelinntak utløser tre parallelle reaksjoner i hjernen, som alle bidrar til å opprettholde rusadferden. For det første vil selve rusopplevelsen (eufori) på grunn av dopaminet som utløses i belønningssenteret, oppleves så positivt at personen vil ønske å gjenta denne adferden. For det andre lagres hukommelsen om denne opplevelsen i amagdyla på en slik måte at hukommelsesspor som omhandler rusopplevelser, får ”forkjørsrett” framfor andre positive opplevelser. For det tredje svekkes personens vurderingsevne ved at de viktige vurderingsprosessene som finner sted i prefrontal cortex, svekkes. Alle disse tre faktorene henger sammen, og bidrar sammen til at rusopplevelsen får en sterk påvirkning på individet. En kan si at disse faktorene ”programmerer” individet til å gjenta rusopplevelsen på tross av åpenbare skadevirkninger.
Når den dopamindominerte belønningssløyfen er etablert, kan den utløses av ulike rusmidler. Blandingsmisbruk forsterker avhengighetsutviklingen ettersom ulike dopaminreseptorer blir ”krysstimulert”. Ulike rusmidler hemmer dessuten gjenopptak av dopamin over tid. Kokain hemmer gjenopptak i 10-15 min., mens amfetamin kan hindre gjenopptak i mange timer. Så lenge rusmidlet blokkerer gjenopptak av dopamin, opprettholdes rusopplevelsen.
Den nevrologiske virkningen av ulike rusmidler
Alle rusmidler påvirker i ulik grad utskillelse av nevrotransmittere (dopamin) i det mesolimbiske området i hjernen. Det mesolimbiske området regulerer individets motorikk, følelsesreaksjoner, tenkning, motivasjon og lystopplevelser som altså alle blir påvirket av rusmiddelinntaket. Når hjernen registrerer økt produksjon av dopamin som følge av rusmiddelinntak, påvirker dette hjernecellens produksjon av dopamin. Gjentatt rusmiddelinntak og tilhørende ”dopaminstorm” i det mesolimbiske system fører til at det etter hvert produseres mindre dopamin. For at individet skal få samme rusopplevelse krever det økt inntak av rusmidler (mengde og/eller frekvens) for å opprettholde dopaminmengden ved rusmiddelinntak. Dette kalles habituering eller toleranseøkning. Redusert produksjon av dopamin medfører at individet får et nedsatt stemningsleie, og virkningen av ikke-toksiske stimuli reduseres. Dette øker motivasjonen for rusmiddelinntak for å kunstig øke produksjonen av dopamin. Den rusavhengige kommer derved inn i en ”ond sirkel” der avhengigheten opprettholdes og forsterkes. I tillegg til reduksjon av dopaminproduksjonen, påvirkes også produksjonen av glutamat. Glutamat er en nevrotransmitter som påvirker læringsevnen. Når produksjonen av glutamat reduseres, reduseres også individets kognitive funksjon.
- Inntak av rusmidler påvirker tre basale hjernefunksjoner (Di Chiara, 1997) :
- nevrotransmitterne, spesielt i det ventral-tegmentale området
- hukommelse, spesielt i amygdala
- eksekutive funksjoner, spesielt i prefrontal cortex
De ”belønningssløyfer” som etableres involverer fire ulike nevrotransmittere:
- produksjonen og virkningen av dopamin påvirkes i særlig grad av kokain og amfetamin, men også av opiater, alkohol og nikotin.
- produksjonen og virkningen av morfinlignende nevrotransmittere påvirkes i særlig grad av opiater, men også av alkohol og nikotin.
- produksjonen og virkningen av serotonin påvirkes i særlig grad av alkohol, men også av kokain.
- produksjonen og virkningen av gamma-aminobutyric acid (GABA) påvirkes spesielt av alkohol og benzodiazepiner. For lav produksjon av GABA innvirker på amygdala, noe som igjen medfører at prefrontal cortex svekkes i forhold til å mestre følelsesmessige belastninger og stress. Produksjon av de ulike transmittersubstansene påvirker hverandre gjensidig.
Det er også påvist at alkohol og andre rusmidler påvirker produksjonen av glutamat. Glutamat har som en eksitatorisk nevrotransmitter en sentral rolle i forhold til hukommelse og kognitive funksjoner. Inntak av rusmidler svekker produksjonen av glutamat. Når tilførsel av alkohol brått opphører kan dette medføre overproduksjon av glutamat, slik at sentralnervesystemet blir overstimulert, noe som resulterer i kramper, angst og delir.
Ulike medikamenter har samme virkning som rusmidler. Dette gjelder spesielt de ulike variantene av benzodiazepiner som har høy grad av krysstoleranse overfor alkohol.
Alkohol og kognitiv svikt
Alkohol påvirker hjernen gjennom innvirkning på flere nevrotransmittersubstanssystemer, og gjennom det forrykkes balansen mellom hemmende (inhibitoriske) og eksitatoriske nevrotransmittere. Korttidseffekt av alkoholpåvirkning er initialt svekkelse av den inhibitoriske virkningen (svekker vurderingsevnen, noe som fører til utagering og normbrudd) deretter styrkning av den inhibitoriske virkingen (depresjon), mens langtidsvirkningen er eksitasjon (angst) i abstinensfasen. Den viktigste hemmende nevrotransmitteren er ”gamma-aminobutyric acid” (GABA). GABA-systemet er karakterisert av bedøvelse og redusert angst. Benzodiazepiner aktiverer GABA-systemet. Det er usikkert på hvilken måte alkohol påvirker GABA-systemet. Det antas at aktiviteten i GABA-reseptorene må svekkes, mens den må økes i glutamat-reseptorene for at hukommelsesprosessene i hippocampus kan gjennomføres. Det er påvist at korttids alkoholinntak medfører økning i GABA-reseptorene i hippocampus, noe som kan medføre svekket hukommelse. Langtids bruk av alkohol svekker GABA-systemet.
Alkohol påvirker kalsiummengden som strømmer gjennom (hjerne)cellene. For mye kalsium kan føre til celleforgifting og celledød. Korttids alkoholinntak svekker gjennomstrømningen av kalsium, mens lagtids alkoholinntak øker kalsiummengden (Valenzuela,1997). Det er mulig at den viktigste effekten av alkoholinntak ikke bare er den direkte påvirkning av enkelte nevrotransmittere, men at balansen mellom dem blir forstyrret.
Hjerne-scanning under rusmiddelpåvirkning (CT, MRI, SPECT, BEAP og PET) viser redusert omsetning av glukose og nedsatt blodomsetning i frontal cortex. Andre undersøkelser viser at langvarig alkoholinntak fører til hjerneatrofi i form av redusert vekt, reduksjon av hvit og grå masse, økt størrelse på hulrommene i hjernen og redusert antall hjerneceller i frontal cortex. Kvinner utvikler raskere hjerneskader enn menn, men gjenvinner raskere hjernefunksjoner ved avholdenhet. Skader i frontallappen påvirker motorikk, adferds- og følelsesregulering, språk, oppmerksomhet, initiativ, energi, hukommelse, planlegging, problemløsning, evne til å ta valg og til å gjennomføre beslutninger. Individet tilpasser seg og venner seg til å leve med begrensede ressurser. Individet innser ikke selv at han/hun befinner seg i denne tilstanden, selv når andre påpeker det. Den rusavhengige tilpasser seg redusert funksjonsnivå, og at livsrommet gradvis blir redusert (Moselhy, Georgiou & Kahn, 2001).
Intelligenstesting viser at det ikke er noen signifikante forskjeller i IQ mellom alkoholikere og normalgruppen. Det gjelder spesielt for tester som er språkbasert. Alkoholikere som skårer i eller over normalområdet på tester for måling av generell IQ, har allikevel problemer med tester som involverer psykomotoriske ferdigheter, problemløsning og som involverer abstrakte begreper.
Det antas at alkohol påvirker hele prosessen med informasjonsbearbeiding. Alkoholmisbruk ikke bare reduserer hukommelse, men svekker også inntak av, kategorisering og lagring av informasjon. Også i forhold til kognitive ferdigheter er kvinner mer utsatt for skadevirkninger enn menn.
Det skjer en viss forbedring av kognitive funksjoner etter at pasienten slutter å drikke. Den største bedringen skjer etter to ukers avholdenhet, men kognitiv svikt er fremdeles målbart etter ti uker.
Behanding av rusmiddelavhengighet
Det viktigste tiltaket sett både i samfunnssammenheng og overfor det enkelte individ, er forebyggende tiltak, dvs. hindre eller redusere eksponering for rusmidler. Det viktigste samfunnsmessige tiltaket er å redusere tilgjengeligheten av rusmidler. De nåværende ruspolitiske virkemidlene som gjennomføres i Norge i skjenkepolitikken og omsetning av alkohol, ivaretar ikke de tidligere uttrykte målsettingene på dette området (reduksjon av totalforbruket av alkohol).
Det avgjørende for gjennomføring av behandlingstiltakene, er om pasienten har utviklet rusmiddelavhengighet eller om vedkommende ”kun” har et skadelig forbruk (storkonsument/problemdrikker). Når rusmiddelavhengighet er etablert er det nødvendig med ulike behandlingsformer. De vanligste behandlingsformene omfatter: motivasjonell intervjuing/endringsfokusert rådgivning, kognitiv behandling (inkludert forebygging av tilbakefall/”relapse prevention”), medikamentell behandling, samtalegrupper, familieprogram og selvhjelpsgrupper (Daley & Marlatt, 2007). En stor nordisk undersøkelse i 2000 konkluderte med at for alkoholavhengighet gir kognitivt innrettede behandlingsmetoder, gjerne i kombinasjon med selvhjelpsgrupper, de beste resultatene (Statens beredning för medicinsk utvärdering). I den svenske Socialstyrelsens ”Riktlinjer för missbruks- och beroendevård” anses 12-trinnsbehandling, kognitiv adferdsterapi, motivasjonell intervjuing, CRA (Community Reinforcement Approach), dynamisk terapi og familieterapi med fokus på misbruk og avhengighet som behandlingsformer med dokumentert effekt overfor alkoholproblemer (Socialstyrelsen, 2007). Overfor mennesker med narkotikamisbruk eller -avhengighet anses kognitiv adferdsterapi, motivasjonell intervjuing, CRA-behandling, dynamisk terapi, og familieterapi med fokus på misbruk og avhengighet for å ha dokumentert effekt. Det framgår ikke i hvilken grad det er nødvendig med døgnbehandling på institusjon.
Sett i sammenheng med den dopaminbaserte belønningssløyfen som er beskrevet ovenfor, vil det i behandlingen vanligvis fokuseres på:
- manglende aktivering og derved svekkelse av den dopaminrelaterte belønningssløyfen, dvs. avstå fra rusmiddelinntak.
- etablering av alternative dopaminrelaterte belønningssløyfer, f.eks. ved å engasjere seg i alternative/uforenlige aktiviteter (fysisk aktivitet, yrkeskarriere, sosiale aktiviteter, forelskelse, familieliv, deltagelse i kulturelle/religiøse samfunn, m.m.)
- overstyring av rusmønster ved hjelp av prefrontal cortex, f.eks.: innsikt i rusproblematikken kan medføre at en velger seg bort fra rusrelaterte aktiviteter
- forebygge tilbakefall (”relapse prevention”)
- mental og sosial stabilisering
De viktigste målsettingene for behandling av rusmiddelavhengighet omfatter: rusmestring (avhold), endring av selvbilde, utvikle sosiale ferdigheter, stressmestring og affektmestring. Det er viktig at det holdes fokus på rusmestring. Selv om pasienten gjennomfører behandling for psykiske vansker eller lidelser, innvirker ikke dette nødvendigvis på rusmiddelavhengigheten. Behandling av avhengigheten må uansett gjennomføres, og mestring av rusmiddelavhengigheten er vanligvis en forutsetning for vellykket behandling av andre lidelser.
Behandlingsfaser
Det kan være nyttig å inndele rus-/avhengighetsbehandling i tre hovedfaser. Rusmisbrukeren har behov for profesjonell hjelp i alle tre fasene. De fleste rusmiddelavhengige vil gjennomgå disse fasene flere ganger.
1. Avrusing/abstinensbehandling – fysisk/psykisk/kognitiv/sosial restitusjonsfase
Fokus: nedtrapping/abstinensbehandling, behandle fysiske skadevirkninger ved rusmiddelinntak, forberede valg ift. rusmidler.
Behandlingsmetoder: medikamentell behandling, kartlegging av fysisk og psykisk helsetilstand, avklaring av sosial situasjon (økonomi, arbeid/skole, bolig, familie/nettverk), motivasjonsarbeid.
Lange og/eller intensive rusperioder medfører behov for både den rusmiddelavhengige og pårørende og andre berørte personer, å ha en restitusjonsfase. Rusperioden har vært en betydelig belastning for alle berørte parter. Misbrukeren trenger å komme seg fysisk, psykisk og kognitivt. I denne fasen er det lite aktuelt å gjennomføre behandlingstiltak med siktemål å gjennomføre større endringer i livet til misbrukeren.
2. Etablere og opprettholde avholdenhet – restitusjons- og endringsfase
Fokus: stabilisere pasienten i en rusfri tilværelse, ta valg og gjennomføre endringer ift rusmidler og på ulike livsarenaer.
Behandlingsmetoder: psykososial og medikamentell behandling
Pasienten kan fremdeles være preget av ettervirkninger etter siste eller gjentatte rusperioder. Det må avveies hvor omfattende behandlingstiltak som kan gjennomføres og når dette kan skje.
3. Forebygge tilbakefall – endrings- og vedlikeholdsfase
Fokus: opprettholde kontroll over rusmiddelinntak/rusfrihet og endringer i livsstil, behandle andre lidelser.
Behandlingsmetoder: forebygge tilbakefall, selvhjelpsgrupper
Etter hvert som avholdenhet er relativt stabilt etablert, er hovedoppgaven å forhindre tilbakefall.
Det er en stor utfordring for behandlere å ikke sette opp for store målsettinger for pasientene for tidlig. Når pasienten er avruset og ”blank i pelsen” er det lett å overvurdere pasientens evne til å gjennomføre endringer i livsstil, tenkemåte og relasjoner. Pasienten kan også lett overvurdere sin evne til å kontrollere sitt rusmiddelinntak. Dette er en av de største utfordringene i forhold til å forhindre tilbakefall. Det er viktig at eventuelle tilbakefall blir læringssituasjoner, slik at pasienten slipper å gjøre de samme feilvurderingene gang på gang.
Selvhjelpsgrupper
Rusmiddelavhengighet er et gjennomgripende livsproblem, og behovet for behandling og oppfølging i et livsløpsperspektiv er vanligvis stort. Det offentlige behandlingsapparatet kan ikke gjøre denne jobben alene, og nasjonale planer anbefaler en bedre utnyttelse av den ressursen som selvhjelpsgruppene utgjør. Nyere forskning dokumenterer nytten av å delta i tolvtrinnsbaserte selvhjelpsgrupper. I motsetning til begrensninger i det offentlige hjelpeapparatet er gruppene lett tilgjengelige og kostnadsfrie. De tilbyr støtte og hjelp for å komme ut av et rusproblem, og kan oppsøkes fritt så lenge man ønsker. Dersom helsepersonell har et aktivt og bevisst forhold til å henvise pasienter til slike grupper, vil en indirekte bidra til at de bygger seg opp og kan utgjøre en enda større ressurs enn de er i dag. Henvisning til tolvtrinnsgrupper har til nå fått for liten oppmerksomhet, og helsepersonellets manglende kunnskap om gruppene og nytten av gruppedeltagelse kan ha vært faktorer som har innvirket på dette (Vederhus, Kristensen, Tveit og Clausen, 2008).
Selvhjelpsgrupper er et viktig supplement til behandlingen av rusmiddelmisbruk og/eller –avhengighet (Kristensen & Vederhus, 2005; Vederhus, 2008). Deltagelse i selvhjelpsgrupper kan for mange være den beste måten å få kontroll over sitt misbruksproblem. Pasienter som aktivt oppsøker og finner seg til rette i selvhjelpsgruppene, oppnår en god støtte i sin tilfriskning. Pasientene og deres pårørende bør derfor oppfordres til å bruke selvhjelpsgrupper.
Aktuelle selvhjelpsgrupper er: AA – Anonyme Alkoholikere og NA – Anonyme Narkomane. Al-Anon – for pårørende, VBA – Voksne barn av alkoholikere, ACA – for voksne barn av alkoholikere, Al-Ateen – for tenåringer som er barn av alkoholikere og GA – Anonyme Gamblere, LMS – Landsforeningen mot stoffmisbruk (for pårørende).
Fokus i selvhjelpsgrupper:
- Fokus på egenmestring
- Dele og lære av andres erfaringer som er i samme situasjon
- Sammenligne egne og andres erfaring
- Mestring av risikosituasjoner
- Ritualer/symboler som tegn/anerkjennelse på mestring
Selvhjelp er mer enn selvhjelpsgrupper. Selvhjelp er en måte å forstå og handle på, der en tar en aktiv rolle i sin egen hverdag. Fra å se på problemer som noe en ikke vil ha eller noe en vil kvitte seg med, til å se at det å ha (eie) et livsproblem er noe en aktivt må forholde seg til, og som man kanskje må være seg bevisst hver eneste dag.
”I en selvhjelpsgruppe er det ingen eksperter som forteller hvordan det egentlig skal være. Jeg bruker mine egne følelser som retningslinje, et signal på hvordan jeg opplever ting. Det er ikke terapi, men en opplevelse av fellesskap på det å være menneske, uansett hvor ulike livene våre arter seg. Deltakelse i gruppa har gitt meg større ro og trygghet på at jeg kan mestre vanskelige situasjoner” (Deltager i selvhjelpsgruppe.)
Behandling av pårørende
I spesialisthelsetjenesten kan pårørende bli informert om og delta i behandlingen av rusmiddelmisbrukeren. For mange pårørende fører imidlertid rusmiddelmisbruket til at de selv utvikler psykososiale vansker. Det er helt klart at pårørende kan motta behandling for følgetilstander av det å ha en rusmiddelmisbruker i familien. Noen ruspoliklinikker gir behandling både til pårørende av misbrukere som er i behandling, og til pårørende av misbrukere som ikke selv går i behandling. I veilederen for rettighetsvurderingene påpekes behovet for at pårørende av misbrukere som er i behandling for sitt rus-/misbruksproblem, kan få behandling for sine følgetilstander (”behov for helsehjelp”). Dette er bl.a. begrunnet i at misbrukeren har behov for et støttende nettverk, og at enkelte pårørende trenger å komme ut av rollen som ”medavhengig”. Dette vil også være i samsvar med allmenne vurderinger av faglig forsvarlighet.
Prøvetaking – bruk av ”biologiske markører”
Helsetilstanden til mange rusmiddelmisbrukere er sterkt preget av langvarig rusmiddelinntak og påfølgende helseproblemer. Det kan være en viktig motivasjonsfaktor at pasienten får vite resultatet av ulike prøver som dokumenterer helsetilstanden. Slike målinger kan også være objektive mål på at behandlingen gir målbare resultater.
I behandling av rusmiddelmisbruk inngår prøvetaking som del av den kliniske kartleggingen. Biomarkører for rusmiddelinntak representerer nøytrale målinger, og er i mange sammenhenger svært nyttige. Bruken av biomarkører må ses på som et mulig supplement til andre opplysninger om rusmiddelbruk (Mørland, 2006). Opplysninger basert på pasientens hukommelse, kan være usikre pga. pasientens manglende evne eller vilje til detaljert nok å huske rusmiddelinntakene og deres størrelse. Gjentatte målinger over (lengre) tid vil vise i hvilken grad inntaket av rusmidler opprettholdes eller reduseres.
De tre mest brukte biomarkører er: gjennomsnittlig volum av røde blodlegemer (MCV), gammaglutamyl transferase (GGT) og karbohydratfattig transferrin (CDT). Andre markører som har vært brukt som primært måler leverskade, er leverensymene aspartat aminotransferase (ASAT) og alanin aminotransferase (ALAT). Grovt sett vil disse markørene gi større utslag jo større skaden er. Når alkoholkonsumet er kjent vil leverskaden tillegges alkoholkonsumet. Gjentatte målinger kan si noe om sykdomsutviklingen over tid.
Påvisning av spesifikke rusmiddelmetabolitter i urinen kan spore rusmiddelinntak langt tilbake i tid, men med store individuelle variasjoner. Vanligvis vil inntaksbiomarkørene i urin for rusmiddelbruk være målbare i 2-4 døgn, men for noen rusmidler kan tidsvinduet være betydelig lengre. Påvisning av THC-syre etter siste cannabisbruk kan f.eks. skje flere uker etter siste rusmiddelinntak.
Mange storkonsumenter av alkohol lider av alvorlig B-vitaminmangel. Mangelen på B-vitamin kan bli dramatisk fordi nervesystemet så sterkt trenger tiamin, et stoff som finnes i vitamin B1, for å fungere godt. Grunnen til B-vitaminmangelen er at alkohol er et stoff som tilfører kroppen mange kalorier. Dermed vil en del personer ikke ta til seg nok variert mat, slik at man får underskudd på flere vitaminer. Vanligvis vil man først merke skader i det perifere nervesystemet. Man vil f.eks. ikke lenger ha god førlighet i fotsålene. Tar man ikke dette alvorlig, kan lammelsene bli mer omfattende. Ved å tilføre vitamin B1 vil lammelsene vanligvis gå tilbake. En mulig følge av B1vitaminmangelen er Beri–Beri–hjerte. Det skyldes at de elektriske impulsene som styrer hjerteaktiviteten blir forstyrret. Det har symptomer som ved infarkt, men symptomene vil forsvinne om man gir vitamin B1 intravenøst. Skader som oppstår på lillehjernen og som medfører store koordineringsproblemer kalles Wernickes ensephfalopati, skader på storehjernen kalles Korsakoffs syndrom. Dette syndromet gir store hukommelsesproblemer og kan resultere i Korsakoffs psykose.
Som sagt har mange rusmiddelmisbrukere store helseproblemer og –skader. En viktig del av behandlingen blir derfor å kartlegge og behandle disse helseproblemene. I dette inngår medisinske undersøkelser og prøvetaking. Dersom pasienten ikke relativt nylig har gjennomgått helsekontroll hos sin fastlege, bør det i samband med behandlingen gjennomføres vanlig helseundersøkelse. I denne kartleggingen inngår psykisk helse og kognitive funksjoner. Eventuelle funn må følges opp, og pasienten må evt. henvises til behandling i andre deler av spesialisthelsetjenesten.
Behandlingskompetanse
 De forskjellige behandlingsinstitusjonene har ulike målgrupper, ulik behandlingslengde og fokus på ulike behandlingsmetoder. Det daværende Sosialdepartementet beskriver i Ot.prp. nr. 3 (2002-03) følgende krav til tiltak, som skal yte tverrfaglig spesialisert rusbehandling:
De forskjellige behandlingsinstitusjonene har ulike målgrupper, ulik behandlingslengde og fokus på ulike behandlingsmetoder. Det daværende Sosialdepartementet beskriver i Ot.prp. nr. 3 (2002-03) følgende krav til tiltak, som skal yte tverrfaglig spesialisert rusbehandling:
- Det må inneha kompetanse til å kartlegge med hensyn på klientens rusrelaterte problematikk, sosiale fungering og situasjon samt generelle psykiske og fysiske tilstand
- Det må inneha kompetanse til å vurdere pasientens motivasjonelle, relasjonelle, familierelaterte og nettverksmessige situasjon
- Det må inneha kompetanse til å vurdere pasientens kognitive funksjonsnivå, herunder kunne gjøre bruk av resultater fra relevante screening- og testverktøy
- Det må inneha kompetanse til å foreta medisinsk vurdering av pasientens fysiske allmenntilstand og evt. somatiske tillegglidelser, herunder ha kompetanse til gjøre bruk av laboratorieanalyser og evt. andre nødvendige spesialistutredninger
- Det må inneha kompetanse til å foreta differensialdiagnostiske vurderinger, stille diagnose og anbefale adekvate behandlingstilbud.
- Disse kravene er fremdeles like aktuelle. En merker seg spesielt at departementet i strekpunkt tre stiller krav om kompetanse til å vurdere pasientens kognitive funksjonsnivå.
- Avhengig av målgruppens behov og institusjonens oppdrag, må en kunne forutsette at institusjonene i ulik grad representerer følgende tverrfaglige kompetanse:
Kunnskap om årsaker til utvikling av rusmiddelavhengighet: folkehelseperspektivet, det nevrobiologiske grunnlaget for avhengighetsutvikling, individuell sårbarhet, sosial læringsteori, sosiale faktorer, stressfaktorer.
Kartleggingsmetoder: rushistorie/-mønster, fysisk helse, psykisk helse, kognitiv funksjon, sosial situasjon.
Behandlingsmetoder: medisinsk/medikamentell behandling, motivasjonell intervjuing, kognitiv terapi, psykoedukative metoder, psykoterapi, familiearbeid, gruppeterapi, sosial trening, levefellesskap, nettverksarbeid, fysisk aktivitet, sosialt arbeid.
Profesjonsspesifikk kompetanse
Den enkelte pasients helsemessige og sosiale tilstand avgjør i hvilken grad behandlingen av den enkelte pasient er preget av medisinske og/eller psykososiale behandlingsmetoder. Behandlingen vil vanligvis kunne inndeles i flere faser, der behandlingsmetodene endres i samsvar med pasientens utvikling og behov. Ved innleggelse i avgiftningsinstitusjon vil behandlingen vanligvis være innrettet på å ivareta pasientens helsesituasjon. Medisinske undersøkelser og behandling og restitusjon/pleie vil være i fokus. Mange pasienter har ulike sykdommer som krever langvarig medisinsk behandling, for noen dreier det seg om kroniske sykdomstilstander (f.eks. hjerte-/karsykdommer, diabetes, epilepsi, allergier, psykiske lidelser). Etter hvert som pasientens allmenntilstand bedres, vil psykososiale kartleggings- og behandlingsmetoder ta større plass. Psykososiale behandlingsmetoder vil være viktige i akuttfasen ift kommunikasjon og samhandling med pasienten, og mange trenger hjelp til å ordne opp med sin livssituasjon. Behandlingsplan for den enkelte pasient skal, basert på utredning/kartlegging, beskrive behandlingstiltakene.
Det medisinske og det psykososiale perspektivet på behandling er i utgangspunktet basert på ulike forståelsesmåter, og kan komme i konflikt med hverandre. I løpet av de seinere årene har det skjedd en utvikling og tilnærming mellom faggruppene. Det kan ikke være en målsetting at de ulike profesjonene skal være like og gjøre det samme. Det er viktig at de gjensidig forstår og respekterer nødvendige forskjeller mellom profesjonene, og at de lærer av hverandre.
Behandleren skal, uavhengig av profesjon, representere kunnskaper, realisme og framtidstro. Fokus i behandlingen vil være hva pasienten kan lære seg å mestre, og ikke hva som er galt med pasienten. Det kan være nødvendig å jobbe sammen med pasienten for å avdekke evt. tidligere traumatiske opplevelser, som pasienten opplever er årsaken til hans/hennes rusmiddelproblemer. Det er imidlertid ikke slik at dersom man kan avdekke ”årsaken” til utviklingen av rusmiddelavhengighet, så vil avhengighetsproblemet bli løst. Årsaksforståelsen kan være nødvendig for å endre pasientens negative selvforståelse. Uavhengig av om man kan finne en eller flere ”årsaker”, er det uansett nødvendig å lære ny mestringsadferd. Dette kan omfatte rusmestring/avholdenhet, regulering av følelser, kognitiv egenmestring, sosiale ferdigheter m.m.
Kunnskapsgrunnlaget i rusbehandling
Det er grunn til å fastslå at en har kommet langt med ulike former for behandling av rusmiddelmisbruk og –avhengighet i Norge. Ulike behandlingsrapporter har vist at en stor gruppe pasienter har god nytte av behandlingen, ved at de har lært seg å mestre sitt rus-/avhengighetsproblem. Behandlingskollektivene har oppnådd gode resultater både ift at pasientene har lært rusmestring, og levefellesskapet har bidratt til at mange pasienter har blitt integrert i storsamfunnet. Det eksisterer en viss usikkerhet om hvor robuste disse resultatene er, og hvor kostnadseffektiv behandlingen er (Melberg, Lauritzen & Ravndal (2003). Det er dessverre slik at en stor gruppe pasienter av ulike årsaker, ikke greier å nyttiggjøre seg den behandlingen som gis i pr. dag. Vi vet for lite om hvilke individuelle egenskaper som bidrar til at mange pasienter faller ut av eller på andre måter, ikke greier å nyttiggjøre seg behandlingen. Det er viktig å finne ut hvilke individuelle forutsetninger og eventuelle hjelpebetingelser som skal til, for at de skal kunne lykkes med behandlingen.
Som tidligere omtalt er fagområdet preget av manglende konsensus om kunnskapsgrunnlaget for forståelsen av utvikling av rusmiddelavhengighet og om utrednings- og behandlingsmetodene. I Norge har det vært en del forskning på behandlingsresultater, mens det har vært lite forskning på det nevrobiologiske og det nevropsykologiske grunnlaget for - og på forløpet ved - utvikling av rusmiddelavhengighet. Siden begynnelsen av 1980-tallet har rusfeltet i Norge vært preget av et relativt ensidig fokus på motivasjons- og læringsteori. Etter at rusbehandling har blitt spesialisthelsetjeneste, har det helsemessige fokuset blitt styrket. For å videreutvikle behandlingsmetodene, kan det være nødvendig å utvikle metoder for å kartlegge hvor pasienten befinner seg i avhengighetsutviklingen/sykdomsforløpet. Vi anvender i dag ulike metoder for å gjøre undersøkelser av fysisk og psykisk helsetilstand, men vi undersøker i liten grad om eller hvordan ulike hjernefunksjoner er redusert eller skadet. I rusfeltet er det nødvendig å styrke den faglige erkjennelsen av hvor omfattende skadevirkninger rusmidler kan påføre hjernen og hjernefunksjonene, og hvilke konsekvenser dette kan ha for behandlingstiltakene. Rusmiddelavhengighet er ikke (bare) et sosialt problem. Det er en lidelse med omfattende fysiske, psykiske, kognitive og sosiale skadevirkninger. Forskningen og behandlingen av rusmiddelavhengige har ikke alltid tatt konsekvensen av dette. Det har f.eks. vært stilt krav om avholdenhet, uten å vurdere den enkelte pasient sine forutsetninger for å klare dette. En kan gå ut fra at rusmiddelavhengige ikke ”frivillig” utsetter seg for omfattende helseskader, og den nedverdigelse og sosiale utstøting som misbruket medfører. Langvarig rusmiddelinntak medfører sammensatte skadevirkninger, noe som svekker evnen til å komme seg ut av avhengigheten.
Det er mulig å gjøre nevrologiske undersøkelser med ulike former for hjerneskanning (CT, MRI, SPECT, BEAP og PET scanning). Det finnes også nevropsykologiske undersøkelser som Hallstead-batteriet, D-KEFS og WAIS, men disse brukes lite i rusfeltet. For å tilrettelegge behandlingen trenger vi å forstå hvilke funksjoner i hjernen og sentralnervesystemet som er skadet. Hvilke nevropsykologiske prosesser medvirker til at pasienten gang på gang gjør dårlige valg? Restitusjon av hjernefunksjoner har sannsynligvis større betydning for pasientenes mulighet til å gjøre noe med sin livssituasjon, enn hva det tas høyde for i nåværende standard rus-/avhengighetsbehandling. Hvordan kan vi inndele behandlingen i faser som tar hensyn til hvor pasienten befinner seg – først i sykdomsforløpet, seinere i restitusjons- og endringsforløpet? Hvilke behandlings- og hjelpetiltak trenger pasienten f.eks. for å greie å bo alene i egen bolig? Det er mulig vi trenger å lære mer om dette fra andre avdelinger i spesialisthelsetjenesten som f.eks. avdelinger for fysikalsk rehabilitering.
Vi vet at ulike risikosituasjoner utgjør fare for tilbakefall, men vi vet lite om hvordan pasientene kognitivt registrerer og emosjonelt tolker disse situasjonene. Det kan se ut til at til tross for at pasientene vet om ulike risikosituasjoner, at de ikke bevisst registrerer signalene, og at de derfor velger handlinger som opprettholder rusmønsteret. Kan det være slik at noen slike signaler går ”under radaren”, og påvirker pasienten uten at han/hun er seg bevisst dette? Det finnes som nevnt ulike måter å kartlegge dette på, men foreløpig har disse ikke kommet til anvendelse i rusfeltet. Det finnes også metoder for å kartlegge pasientens sårbarhet for direkte eksponering av rusmidler. Som del av spesialisthelsetjenesten bør rusfeltet gi pasientene tilgang på undersøkelsesmetoder som samsvarer med deres helseproblemer.
Spesialistkompetanse
Ettersom rusfeltet har vært hjemlet i sosiallovgivningen, har ikke tjenestestedene vært knyttet opp mot universiteter eller universitetssykehus. Dette har svekket mulighetene for kontakt med forskningsmiljøer, noe som igjen kan ha ført til lave krav til faglig systematikk. Ettersom rus-/avhengighetsbehandling ikke er tilknyttet en spesifikk medisinsk spesialitet, har det dessuten ikke vært faglige miljøer for å gjennomføre doktorgradsstudier blant leger, og det har manglet utdanningsstillinger for leger og psykologer.
Som betegnelsen tverrfaglig spesialisert rusbehandling (TSB) tilsier, er fagfeltet både tverrfaglig, og det forener mange ulike medisinske spesialiteter (f.eks. indremedisin, nevrologi, psykiatri, allmennmedisin). Rusmidler og rusmiddelmisbruk er en del av livet for mennesker på alle nivåer i samfunnet, slik at de som arbeider i rusfeltet møter pasienter med svært ulik bakgrunn og livssituasjon. Etter mitt syn står vi midt i en faglig utvikling, som gjør det svært interessant å arbeide innen fagfeltet. Det er mange forbedringsområder, men uansett er rusfeltet et svært spennende fagområde. Politikerne har fastslått at rusbehandling skal være et satsningsområde i årene framover (Opptrappingsplanen). Det er opp til oss som arbeider i kliniske virksomheter eller i forskningsfeltet, å ta tak i de faglige utfordringene, og bidra til at tverrfaglig spesialisert rusbehandling framstår som en naturlig del av spesialisthelsetjenesten.
Referanser/kilder:
Arner, O., Lauritzen, G., Waal, H. & Amundesen, A. (1995). Forprosjekt til en nasjonal studie av stoffmisbrukere i behandling. Statens institutt for alkohol- og narkotikaforskning.
David, A.S; Fleminger, S.; Kopelman, M.D.; Lovestone, S.; Mellers, J.M.C. (2009). Lishman’s Organic Psychiatry. A Textbook of Neuropsychiatry. Wiley-Blackwell,
Di Chiara, G. (1997) Alcohol and Dopamine. Alcohol Health & Research World.
Barth, T., Børtveit, T. & Prescott, P. (2001). Endringsfokusert rådgivning. Oslo: Gyldendal Akademisk.
Barth, T. og Näsholm, C. (2007) Motiverende samtale – MI. Endring på egne vilkår. Fagbokforlaget.
Daley, D.C. & Marlatt, G.A. (2007) Overvinn ditt alkohol- eller rusproblem. Gyldendal Akademisk.
Duckert, F. (2003) Alkohol og livsstil. Sereti.
Fekjær, H.O. (1987). Alkohol og narkotika – myter og virkelighet. Gyldendal Norsk Forlag.
Fekjær, H. O. (2004). Rus: Bruk, motiver, skader, behandling, forebygging, historie. Oslo: Gyldendal Akademisk.
Fridell, Mats (1996). Institusjonella behandlingsformer vid missbruk – organisasjon, ideologi och resultat. Natur och Kultur, Stockholm.
Melberg, H.O., Lauritzen, G. & Ravndal, E. (2003). Hvilken nytte, for hvem og til hvilken kostnad? En prospektiv studie av stoffmisbrukere i behandling. Sirus-rapport 4/2003.
Moselhy, H.F., Georgiou, G. & Kahn, A. (2001). Frontal Lobe Changes in Alcoholism: A Review of the Litterature. Bingham Addiction Research Group. Birminham, England.
Helsedepartementet (2004). Rusreformen – pasientrettigheter og endringer i spesialisthelsetjenesteloven. Rundskriv (I-8/2004)
Helse- og omsorgsdepartementet (2006) Ot.prp. nr. 53 (2006-2007).
Helse- og omsorgsdepartementet (2008) Opptrappingsplan for rusfeltet.
Helsedirektoratet (2008) Vurdering av henvisninger til tverrfaglig spesialisert rusbehandling. Veileder, IS - 1505.
Helsedirektoratet (2010) Nasjonal retningslinje for legemiddelassistert rehabilitering ved opioidavhengighet. IS-1701.
Kristensen, Ø. & Vederhus, J. K. (2005). Selvhjelpsgrupper i rusbehandling. Tidsskrift for Den Norske Lægeforening, 125, 2798-2801.
Lossius, Kari (2002). Redd for å dø – redd for å leve. Rusproblemer og ønske om å ta sitt eget liv. Tidsskrift for norsk psykologforening, Vol. 39, s. 724-726.
Melin A-G.; Näsholm C. (1998) Behandlingsplanering vid missbruk. Studentlitteratur. Lund, Sverige.
Miller, W. R. & Rollnick, S. (1991). Motivational interviewing: Preparing people to change addictive behavior. New York: The Guilford Press.
Mørland, J (2003) Biologiske virkningsmekanismer og noen kliniske effekter av alkohol. Tidsskrift for Den Norske Lægeforening, nr. 2 (180-4).
Mørland, J. Biomarkører i rusmiddelfeltet, Norsk Epidemiologi 2006; 16 (1): 7-13 7.
Nace, E.P. & Tinsley, J.A. (2007). Patients with Substance Abuse Problems. Norton & Co.
Prochaska, J.O. & DiClemente, C.C. (1986) Towards a comprehensive modell of change. I: Miller, W.R. & Heather, N. (eds) Treating addictive behaviors: processes of change. Plenum Press.
Robbins T.W., Everitt, B.J & Nutt, D.J ( red.) (2010). The neurobiology of addiction. Oxford University Press.
Roberts, A.J & Koob, G.F (1997) The Neurobiologi of Addiction. An Overview. Alcohol Health & Research World, Vol. 21, No.2.
Skretting, Astrid (2000). Ungdom og rusmidler. Rusmiddeldirektoratet.
Taksdal, Arnhild (1997). Kvinnerettet rusbehandling? Rusmiddeldirektoratet/Sosial- og helsedepartementet. Temaserie 1997 : 1.
Sosialstyrelsen (2007). Nationella riktlinjer för missbruks- och beroendevård. http://www.socialstyrelsen.se/publikationer2007/2007-102-1.
Sosial- og helsedepartementet. Tjenester til mennesker med psykiske lidelser og omfattende rusmiddelmisbruk. Rundskriv I-36/2001.
Sosialdepartementet. Ot.prp.nr.3 (2002-2003) Statlig overtakelse av deler av fylkeskommunens ansvar for tiltak for rusmiddelmisbrukere (Rusreform I).
Statens beredning för medicinsk utvärdering. 2000. ”Behandling av alkohol- og narkotikaproblem. En evidensbasert kunskapssammanställning.” Volym I & II.
Statens helsetilsyn (2000). Personer med samtidig alvorlig psykisk lidelse og omfattende rusmisbruk. Utredningsserien 10/2000.
Tjersland, O.A. (1995). Misbrukere før, under og etter kollektivopphold. En retrospektiv undersøkelse av elever ved Tyrilikollektivet. Rusmiddeldirektoratet.
Valenzuela, C.F. (1997). Alcohol and Neurotransmitter Interactions. Alcohol Health & Research World.
Vederhus, John-Kåre et al., 2008 Tolvtrinnsbaserte selvhjelpsgrupper: En ressurs i rehabiliteringen av rusmiddelavhengige. Tidsskrift for Norsk Psykologforening, 10/2008, 1268-1275.
Waal, Helge & Duckert, Fanny (red.). Behandling av rusproblemer – nytter det, og hva koster det? Rusmiddeldirektoratet og Statens institutt for alkohol- og narkotikaforskning. Temaserie 1996 : 2.
Foredrag
Overlege Jon Jonsen - på Forum for leger og psykologer, Leangkollen, 8.-9.mars 2007.
Overlege Liliana Bachs, Statens institutt for folkehelse - på Forbundet mot rusgift (FMR), Fagdag 2006.
Divisjonsdirektør for rettstoksikologi og rusmiddelforskning Jørg Mørland, Norsk Folkehelseinstitutt - på Avdeling Rus og Avhengighet, Aker universitetssykehus, 25.januar 2006.
Nettsider
National Institute on Drug Abuse (NIDA), Drugs and the Brain. www.nida.nih.gov/scienceofaddiction/brain.html
National Institute of Alcohol Abuse and Alcoholism
http://www.niaaa.nih.gov/Pages/default.aspx
HBO – Informasjonsfilmer om rusmiddelavhengighet
http://www.hbo.com/addiction/thefilm/
Sadie F. Dingfelder: The Love Drug - More than a feeling. New research suggests love may be a drive as primal as thirst or hunger. Monitor on Psychology, Volume 38, No. 2 February 2007. http://www.apa.org/monitor/feb07/lovedrug.html
(Henvendelser til forfatteren: jajohansen@trasoppklinikken.no)


